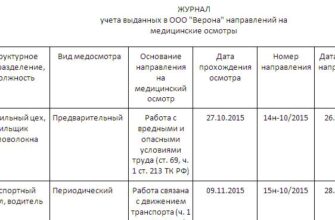
Эпикриз начинается с указания фамилии, имени, отчества, больного, даты поступления и выписки, койко-дня, полного клинического диагноза (основного, сопутствующего, конкурирующего, фонового, осложнений).
Перечисляются опорные признаки, на основании которых был поставлен диагноз (жалобы при поступлении, данные анамнеза и объективного обследования, лабораторные и инструментальные методы, консультации).
Оценивается лечение, которое проводилось больному, его результаты и все побочные реакции на медикаменты вновь возникшие.
Для участкового врача и больного пишутся рекомендации, которые включают: образ жизни, режим труда, трудоустройство (если требуется), диету, рекомендации по борьбе с факторами риска, медикаментозное лечение, диспансеризацию, санаторно-курортное лечение.
Заключительный клинический диагноз включает:
-основное заболевание (при этом в основной диагноз выноситсятолько одно заболевание)
-осложнение основного заболевания
Пример: Хронический панкреатит, билиарнозависимый, редко рецидиви-рующего течения, фаза обострения.
Заключительный клинический диагноз формулируется на основании клинических классификаций (по нозологии) и кодируется по международной статистической классификации болезней (МКБ) и проблем, связанных со здоровьем. Каждой отдельной болезни и проблеме, связанной со здоровьем в МКБ присвоен 4-значный код.
Пример: класс 9 включает болезни системы кровообращения, который в свою очередь разделяется на 10 подклассов (I00-I02 – острая ревматическая лихорадка и т.д.), которые в свою очередь разделяются далее (I01.1 – ревматическая лихорадка, острый ревматический эндокардит).
- 14. Посмертный эпикриз
- Посмертный эпикриз (заключение о констатации смерти человека, умершего вне организации здравоохранения)
- Открыть документ в галерее:
- Текст документа:
- Приложения к документу:
- Какие документы есть еще:
- Что еще скачать по теме «Заключение»:
- Выписной эпикриз: виды, оформление. Образец выписного эпикриза
- Особенности документа
- Типы эпикриза
- Выписной эпикриз в истории болезни
- Отличие истории болезни от эпикриза
- Амбулатория
- Оформление эпикриза
- Важность эпикриза
- Методические рекомендации выполнены в рамках реализации Проекта «Создание единой системы управления качеством медицинской помощи на территории Красноярского края» При подготовке методических рекомендаций использованы материалы
- Ведение медицинских документов
- Похожие:
- Этапный эпикриз: пример написания
- Виды эпикриза
- Условия
- Основное
- Пример
- Эпикриз (пример выше) диспансерного больного
- Этапы диспансеризации
- Шаблон
- Заключение
14. Посмертный эпикриз

В случае смерти больного в эпикризе указывается фамилия, имя, отчество больного, возраст, даты (часы и минуты) поступления больного в стационар и наступления смерти, диагноз направившего учреждения, предварительный и заключительный клинические диагнозы.
Перечисляются данные анамнеза, осмотра, параклинических исследо-ваний от начала развития болезни и до ее исхода, на основании которых был выставлен клинический диагноз. Указывается полный объем проведенного обследования и лечения. Анализируется предполагаемая причина смерти. В сложных случаях указываются другие предполагаемые гипотезы, которые учитывались лечащим врачом при ведении больного (данные за и против этих гипотез).
Заключительный клинический диагноз (при летальном исходе)включает:
Основной, который явился причиной смерти больного — нозологическая форма, записанная в принятых в современной классификации и МКБ-10 терминах, которые сами по себе или через обусловленные ими осложнения привели к летальному исходу.
Осложнения(основного заболевания), включая смертельные осложнения (непосредственную причину смерти).
Конкурирующие– больной одновременно с основным страдал другими заболеваниями, которые также могли привести к смерти (выносится вторым заболеванием в основной диагноз). Например, рак 4 стадии и инфаркт миокарда.
Сочетанные– такие заболевания, которыми одновременно страдал умер-ший и которые, находясь в различных патогенетических взаимоотноше-ниях, взаимно отягощая друг друга, привели к смерти, причем каждое из них в отдельности не вызвало бы летального исхода (выносится в основной диагноз). Например: ИБС и острая хирургическая патология.
Фоновые– этиологически не связанные с основным, но участвующие в общем патогенезе с основным заболеванием, являющиеся одной из причин его развития, впоследствии отягощают его течение и способствуют развитию смертельных осложнений, приведших к летальному исходу (выносится вторым или третьим в основной диагноз). Например, сахарный диабет и алкоголизм, ставшие фоном для развития туберкулеза.
Сопутствующие– одна или несколько нозологических единиц, которые в данное время не были связаны с основным заболеванием и не принимали участие в танатогенезе. Необходимо доказать, что эти заболевания не повлияли на смертельный исход.
Таким образом, основной диагноз может быть простым (одно заболевание) или сложным (несколько заболеваний – основное, конкурирующее и/или сочетанное, фоновое).
Для продолжения скачивания необходимо собрать картинку:
Посмертный эпикриз (заключение о констатации смерти человека, умершего вне организации здравоохранения)

Открыть документ в галерее:
Текст документа:

Утвержден приказом Минздрава от 17.11.2009 N 1085
Приложения к документу:

- Посмертный эпикриз (заключение о констатации смерти человека, умершего вне организации здравоохранения).pdf (Adobe Reader)
Какие документы есть еще:

Что еще скачать по теме «Заключение»:

Трудовой договор определяет взаимоотношения работодателя и сотрудника. От того, насколько досконально будут учтены условия взаимоотношения сторон, его заключивших, зависит соблюдение сторонами прав и обязательств, им предусмотренных.
- Как грамотно составить договор займа
Взятие денег в заем – явление, достаточно, характерное и распространенное для современного общества. Юридически правильным будет оформить кредитный заем с последующим возвратом средств документально. Для этого стороны составляют и подписывают договор займа.
- Правила составления и заключения договора аренды
Ни для кого не секрет, что юридически грамотный подход к составлению договора или контракта является гарантией успешности сделки, ее прозрачности и безопасности для контрагентов. Правоотношения в сфере найма не исключение.
- Гарантия успешного получения товаров – правильно составленный договор поставки
В процессе хозяйственной деятельности многих фирм наиболее часто используется договор поставки. Казалось бы, этот простой, по своей сути, документ должен быть абсолютно понятным и однозначным.
- Добавлено документов
- Все договоры
- Все бланки
Белформа поможет составить акт, договор, завещание или любой другой документ на базе имеющихся шаблонов. Обращаем внимание: если скаченный вами шаблон содержит какие-либо неточности и ошибки, просьба сообщить, воспользовавшись контактными данными.
Выписной эпикриз: виды, оформление. Образец выписного эпикриза
Эпикриз – это обобщённое суждение лечащего врача или группы врачей о состоянии здоровья пациента. В нём указывается диагноз, этапы протекания болезни и результаты её лечения. Все виды эпикризов, в принципе, похожи друг на друга и отличаются заключительной частью, а основное содержание должно соответствовать утверждённой схеме.
Выписной эпикриз – один из самых распространённых документов в медицинской практике. Многие аналогичные стационарные документы напрямую с ним связаны. Независимо от своего вида и отдельных особенностей, эпикриз является заключением о причинах, которые послужили возникновению заболевания, принятых мерах и окончательном диагнозе.
Особенности документа

В зависимости от состояния пациента и принятых мер, выписной эпикриз из истории болезни может включать в себя рекомендации лечащего врача по дальнейшему восстановлению больного и указывать ряд ограничений для него в последующей трудовой деятельности. Этот документ может служить веским основанием для прекращения или частичного освобождения от тяжёлых и специфических работ, выполняемых ранее пациентом.
Выписной эпикриз из стационара может быть занесён в историю болезни и различные медицинские справки. Если больной лечится амбулаторно, то внесение врачом соответствующего эпикриза в карту послужит дальнейшим толчком к его госпитализации. К примеру, данные об истории болезни ребёнка должны отражаться не только в его карте, но и дублироваться в эпикризе по истечении определённого срока – 1, 3, 5 лет, а последняя запись — в 16 лет, на момент его перевода во взрослую поликлинику.
В истории болезни стационарных пациентов оформление выписного эпикриза проходит в обязательном порядке для отражения всех принятых мер по лечению и поэтапных изменений состояния больного во время всего периода госпитализации.
Типы эпикриза
В зависимости от ситуации и состояния пациента документ может быть нескольких типов:
Этапный эпикриз оформляется при невыясненном диагнозе, то есть вероятности возникновения того или иного заболевания. В нём отражаются возможные варианты лечения или комплекс профилактических мероприятий вместе с результатами на каждом этапе. Как правило, этот документ оформляется каждые 7-14 дней.
Посмертный эпикриз оформляется в случае летального исхода в медицинском учреждении. В нём обозначается причина смерти пациента и действия реанимационной бригады для возвращения больного к жизни с обязательным указанием причин и факторов неэффективности принятых шагов. К посмертному эпикризу в строгом порядке должен прилагается отчёт о вскрытии патологоанатома.
Форма переводного эпикриза практически не отличается от выписного, единственное, кроме всего прочего, что там указывается, – это причина перевода больного из одного отделения или стационара в другой.
Выписной эпикриз в истории болезни

Оба этих документа тесно взаимосвязаны и отражают состояние больного во время госпитализации, на период лечения и на конечном этапе выписки. Эпикриз также влияет и на дальнейшую жизнь больного с учётом перенесённого недуга.
Некоторые медицинские работники зачастую уделяют основное внимание истории болезни больного, а не эпикризу, так как она им нужна для ведения своей отчётности. Нередки случаи, когда пациент после всех лечебно-профилактических мероприятий в стационаре или поликлинике покидает медицинское учреждение, не имея на руках выписной эпикриз из истории болезни.
Образец этого документа кодируется определённым шрифтом и обозначается как «Форма 027/у». Эта отметка должна быть в верхнем правом углу бланка как в ручной, так и в типографической форме.
Отличие истории болезни от эпикриза
История болезни и выписной эпикриз – это медицинские справки, описывающие ход лечения пациента. История подразумевает детальное и поэтапное описание всех процедур и реакций на них у больного. Она оформляется с использованием медицинской терминологии, где указываются набор конкретных лекарственных препаратов, вводимая дозировка, время и частота приёма и другие важные нюансы.
История болезни после выписки пациента остаётся у лечащего врача и на руки больному не выдаётся. Для ознакомления с ней самим пациентом или сторонним врачом необходимо сделать официальный запрос в медицинское учреждение.
Выписной эпикриз (образец формы 027/у) носит более обобщённый характер, в отличие от истории болезни, и не требует указания конкретных данных вместе с оформлением в строгой медицинской терминологии. Это, скорее, аннотация к истории, которая будет полезна при последующих обращениях больного за медицинской помощью, а также эпикриз может служить веской причиной отсутствия на рабочем месте (за неимением больничного листа).
Амбулатория

Особое значение выписной эпикриз приобретает для амбулаторных больных, которым нужна помощь другого врача или стороннего медицинского учреждения, а также для детей, которые с возрастом должны перевестись из педиатрического отделения во взрослое.
Обобщая, можно отметить, что выписной эпикриз необходим больному для того, чтобы он имел представление о том, как он лечился, какой поставлен был диагноз и как дальше ему планировать свою трудовую деятельность и жизнь в целом.
Оформление эпикриза
Эпикриз любого типа и вида обязан включать в себя следующую информацию:
- Ф.И.О. пациента, год рождения, прописку;
- диагноз;
- основные симптомы и жалобы пациента;
- этапы протекания болезни;
- результаты анализов и мнение лечащего врача и сопутствующих специалистов.
Если клинический диагноз установлен, то лечащий врач его обосновывает и приводит медицинские доказательства. В тех случаях, когда больной был прооперирован или имело место любое хирургическое вмешательство, в документе описание всех процессов оформляется поэтапно.
В любом случае выписной эпикриз должен содержать поэтапный ход лечения, с отражением в нём причин и результатов вмешательства врачей и применения тех или иных методик воздействия на больного.
Важность эпикриза

Эпикриз – это важнейший медицинский документ, позволяющий «безболезненно» обмениваться данными врачам различных подразделений. Кроме того, этот документ является инструментом мониторинга состояния здоровья больного.
Эпикриз особенно важен для тех категорий больных, чьи проблемы касаются сердечно-сосудистой системы, онкологии, психики, туберкулёза и венерических заболеваний. Поэтому больным, имеющим какое-либо отношение к этой группе, стоит обратить внимание на наличие эпикриза при выписке.
Также стоит отметить, что эпикриз является медицинским документом, содержание которого не подлежит огласке и охраняется врачебной тайной.
Методические рекомендации выполнены в рамках реализации Проекта «Создание единой системы управления качеством медицинской помощи на территории Красноярского края» При подготовке методических рекомендаций использованы материалы
Ведение медицинских документов
Медицинская карта стационарного больного (ф. № 003/у-80)
Медицинская карта стационарного больного должна включать следующие общие сведения:
данные о больном: фамилия, имя, отчество; дата рождения; место работы и должность, в случае, если больной безработный, сделать запрос с какого времени имеет статус безработного; если пенсионер или студент сделать запись о том — работают ли они или нет, домашний адрес, телефон (рабочий или домашний) ближайших родственников, если их получить нельзя должна быть ссылка на причину;
номер истории болезни;
дата и час обращения в приемный покой;
дата и час госпитализации;
дата и час выписки больного;
дата и час смерти больного;
наименование страховой медицинской организации, в которой застрахован больной;
номер и серия страхового медицинского полиса;
диагноз направившего учреждения;
диагноз при поступлении выставляется на лицевую часть истории болезни сразу после осмотра больного (диагноз оформляется полностью, с указанием сопутствующей патологии без сокращений);
данные о группе крови, резус факторе, непереносимости лекарственных средств заносятся лечащим врачом при первичном осмотре больного, за исключением тех случаев, когда эти данные получить невозможно.
Данные первичного осмотра заполняются по всем органам и системам, доступным осмотру.
оценивается общее состояние больного,
описывается выраженность общей интоксикации,
состояние кожных покровов, видимых слизистых, лимфатических узлов,
состояние костно — мышечной системы,
у женщин состояние молочных желез с описанием данных пальпации,
состояние органов дыхания,
состояние сердечно — сосудистой системы с описанием патологических данных, полученных при перкуссии, пальпации, аускультации,
состояние органов желудочно-кишечного тракта с описанием патологических данных, полученных при пальпации, перкуссии, аускультации. Функции желудочно-кишечного тракта обязательным исследованием и описанием пальцевого исследования прямой кишки,
состояние и функцию мочеполовой системы, состояние нервной системы.
Выявленные патологические изменения описываются детально, с указанием характерных симптомов. Всем больным хирургического профиля в истории болезни описывается локальный статус с отражением органических и функциональных изменений патологического процесса в органе или системе организма.
нозологическую форму (клинический синдром),
локализацию патологического процесса,
степень выраженности патоморфологического субстрата болезни (1-2- 3- 4 ст.),
течение заболевания (хроническое, рецидивирующее с установлением частоты и длительности рецидивов),
степень функциональных нарушений.
Клинический диагноз должен быть:
вынесен в истории болезни в двух местах — на первой странице (подписанный лечащим врачом) и на последней (после эпикриза) странице;
поставлен в первые 3-4 дня с обоснованием, в острых же случаях незамедлительно, если это почему-либо оказалось невозможным, в истории болезни должно быть соответствующее объяснение. Если за время пребывания на койке клинический диагноз был изменен, это также должно найти отражение в истории болезни, лучше всего в форме этапного эпикриза.
Необходимым предварительным условием медицинского вмешательства является информированное добровольное согласие гражданина, которое оформляется на каждое вмешательство отдельно.
В случаях, когда состояние гражданина не позволяет ему выразить свою волю, а медицинское вмешательство неотложно, вопрос о его проведении в интересах гражданина решает консилиум, а при невозможности собрать консилиум — непосредственно лечащий (дежурный) врач с последующим уведомлением администрации лечебно-профилактического учреждения.
Согласие на медицинское вмешательство в отношении лиц, не достигших возраста 15 лет, и граждан, признанных в установленном законом порядке недееспособными, дают их законные представители. При отсутствии законных представителей решение о медицинском вмешательстве принимает консилиум с участием ответственного врача или администрации, о чем делается запись в истории болезни.
Больной информируется о характере имеющейся у него патологии, методах и целях лечения, возможном риске, побочных эффектах и ожидаемых результатах. Информация предоставляется больному в доступной для него форме.
При отказе больного от хирургического вмешательства или другого вида обследования и лечения, отказ оформляется в истории болезни с подписью пациента.
Так же оформляется согласие на переливание биологических жидкостей: крови, плазмы и их компонентов. При этом больной должен быть информирован о возможных осложнениях и опасности заражения ВИЧ-инфекцией, вирусными гепатитами, сифилисом в серонегативном периоде.
записываются в историю болезни лечащим врачом, указывается дата, а при неотложных состояния и час каждого назначения, вид исследования без сокращения названий,
назначение медикаментозных средств оформляется на латинском языке, запрещаются любые сокращения названия препарата; отмечается дата назначения, а при неотложных состояниях и час назначения каждого препарата; указывается обязательно концентрация, доза лекарственного средства и кратность применения, при однократном применении время суток,
отмечается дата отмены каждого препарата,
согласие больного на манипуляции, процедуры, операции должны обязательно содержаться в истории болезни;
перед обоснованием манипуляции, процедуры описываются клиническое состояние и данные о больном, вид проводимого исследования или манипуляции, возможность риска осложнения, которые следует объяснить больному,
указывается дата и час выполненной манипуляции, ход выполнения манипуляции, фамилия и специальность врача, выполняющего манипуляции.
^ Лист назначений проверяется и подписывается лечащим врачом каждый раз по мере назначения и отмены лечебно — диагностических мероприятий.
К хирургической истории болезни предъявляются все те требования, что и к терапевтической, и дополнительно, должна быть отражена хирургическая специфика, в т.ч.:
^ Предоперационный осмотр анестезиолога
Особенности ведения истории болезни в отделении реанимации и интенсивной терапии (ОРИТ)
В ОРИТ больной наблюдается лечащим врачом профильного отделения и дежурным реаниматологом, о чем делается запись в истории болезни. Записи в дневниках должны отражать динамику состояния больного и важнейших показателей жизнедеятельности организма. Заведующий реанимационным отделением ежедневно осматривает всех больных отделения. Лечащий врач профильного отделения записывает дневники больным, находящимся в отделении интенсивной терапии, ежедневно.
динамические изменения в состоянии больного;
возникшие осложнения в ходе лечения;
резюмировать результаты лабораторных исследований, а также консультации;
исходя из диагноза, определить дальнейший способ лечения, указать на степень эффективности его, на причину безуспешности;
причины длительной госпитализации;
в эпикризе должно найти отражение не только то, что врач делал, но и что думал он о своем больном, о его болезни и лечении.
Передача больного от одного врача к другому на курацию должна быть фиксирована записью в истории болезни.
^ Медицинские документы дневного стационара
^ Медицинская карта амбулаторного больного (ф. № 025/у-04):
Медицинская карта амбулаторного больного является основным первичным медицинским документом больного, лечащегося амбулаторно или на дому, и заполняется на всех больных при первом обращении за медицинской помощью в данное лечебное учреждение.
полностью заполненную паспортную часть в соответствии с требованиями;
лист уточненных диагнозов (сформулированных в соответствии с МКБ-Х, современными классификациями, сопутствующими состояниями);
четко оформленные записи об амбулаторных посещениях с перечислением жалоб, указанием анамнеза, объективных данных, диагноза и его обоснованием; показаний к госпитализации и других записей, необходимых для обоснования и выполнения медицинских вмешательств;
назначения медикаментозных средств на латинском языке, с обязательным указанием концентрации, дозы лекарственного средства, кратности применения, а при однократном применении указание времени суток, обоснование назначенного лечения льготной категории пациентов;
результаты дополнительных методов обследования;
для диспансерных больных – обязательно наличие эпикриза взятия на диспансерный учет и план лечебно-профилактических мероприятий на год. В годовых эпикризах и дневниковых записях диспансерного осмотра отражается динамика, выполнение плана реабилитации и результат (ухудшение — выход на инвалидность, улучшение, без перемен);
выписки из медицинской карты стационарного больного (в случае госпитализации);
данные о выдаче листка временной нетрудоспособности;
данные о решении КЭК и о направлении в бюро МСЭ: при направлении пациента на заседание ВК врач оформляет краткий эпикриз с указанием цели направления, с обязательной оценкой состояния больного в динамике, анализом результатов обследования и лечения. Также отмечается количество дней временной утраты нетрудоспособности по последнему случаю временной нетрудоспособности и за последние 12 месяцев, наличие (или отсутствие) группы инвалидности, предполагаемый трудовой и клинический прогноз (с обоснованием). Решение ВК оформляется протоколом с указанием № и даты;
данные о направлении на госпитализацию;
данные о направлении на санаторно — курортное лечение;
данные о выписке льготного рецепта (дата выписки рецепта, его номер, наименование лекарственных средств должны соответствовать записи в амбулаторной карте. Выписанные лекарственные средства должны соответствовать кодам заболеваний по МКБ-10).
В обязательном порядке история развития ребенка должна включать:
паспортные данные: фамилия, имя, отчество; дата рождения;
лист уточненных; диагнозов;
выписку из родильного дома;
записи о врачебных и медсестринских патронажах; генеалогический анамнез;
данные осмотра специалистов;
этапные эпикризы с комплексной оценкой состояния развития;
карту профилактических прививок;
данные о направлении на санаторно-курортное лечение;
данные о выписке льготного рецепта;
для диспансерных пациентов необходимо:
оформить этапный эпикриз с комплексной оценкой состояния здоровья, динамикой соматического и неврологического статуса, данных физического, биологического и нервно — психического развития, функционального состояния организма;
описать клинический диагноз (в соответствии с МКБ-10, современными классификациями, сопутствующими состояниями),
дать рекомендации, включающие медикаментозные и немедикаментозные методы лечения и организацию здорового образа жизни;
В истории заболевания должны быть отражены жалобы больного, ход заболевания, лекарственный анамнез, эпидемиологический анамнез, данные о выдаче листка нетрудоспособности по уходу за больным ребенком лицу, фактически осуществляющему уход, с указанием №, сери, срока продления, даты явки на прием;
данные о решении КЭК, о направлении в бюро МСЭ: при направлении пациента на заседание врачебной комиссии врач оформляет краткий эпикриз с указанием цели направления, с обязательной оценкой состояния больного в динамике, анализом результатов обследования и лечения. Также отмечается количество дней временной нетрудоспособности по последнему случаю временной нетрудоспособности и за последние 12 месяцев, наличие (или отсутствие) группы инвалидности, предполагаемый трудовой и клинический прогноз (с обоснованием). Решение ВК оформляется протоколом с указанием № и даты.
данные о направлении на госпитализацию;
объективные данные содержат: осмотр врача, который отражает всесторонние данные физического состояния (динамика соматического и неврологического статуса);
диагностические и терапевтические назначения оформляются врачом;
клинические наблюдения (дневники) должны отражать:
точный хронологический отчет о лечении больного,
любые изменения в состоянии больного в результате проводимого лечения,
интерпретацию результатов лабораторных исследований,
обоснованные клинический диагноз, план лечения, обследования,
заключение (резюме) по состоянию, дальнейшему лечению и ведению больного;
рекомендации (при выздоровлении – по режиму, питанию, по показаниям — рекомендации по лечению в восстановительном периоде).
Кроме лечащего врача могут быть сделаны записи другими врачами специалистами, принимавшими участие в обследовании, лечении больного, а также консультирующие его; в дневнике должны быть отражены время и даты любого осмотра любым врачом.
^ Рекомендуемый бланк листа назначений к истории болезни
Лист назначений к истории болезни №_________
дата и подпись м/с
Подпись врача ставится под первичным, новым назначениями и при отмене ЛС, зав.отделения при назначении более 5-ти препаратов
Рекомендуемый бланк предоперационного эпикриза
Противопоказаний для оперативного лечения нет.
Согласие больного (ой) на операцию получено.
^ Рекомендуемый бланк карты прерывания беременности
Лист наблюдения «_____»_____________ 20 г.
^ ПРЕДСТАВЛЕНИЕ БОЛЬНОГО НА ВК
На основании представления лечащего врача:
Похожие:
Российской Федерации бесплатной медицинской помощи на 2011 год», статьей 103 Устава Красноярского.
Методические рекомендации предназначены для врачей психиатров-наркологов, психологов и социальных.
Российской Федерации медицинской помощи в Красноярском крае, пунктами 9, 72 Положения о министерстве.
В целях развития системы стандартизации в здравоохранении Российской Федерации и управления качеством.
Этапный эпикриз: пример написания
В России с понятием «эпикриз» были знакомы ещё в 18 веке. Эпикриз (от греч. суждение, решение) – это мнение врача: о здоровье больного, симптомах заболевания, его причинах, диагнозе, о назначенном лечении и о его результатах. Эпикриз является обязательным документом делового медицинского документооборота, о нем и пойдет речь в этой статье, где будут рассмотрены его виды, условия, составление и шаблон.
Виды эпикриза
Мнение о результатах лечения составляется, когда больной выздоровел или его выписали домой долечиваться, этот эпикриз называется – выписной. В нём даются рекомендации дальнейшего ведения больного. На умершего пациента составляется посмертный эпикриз, в котором устанавливается причина смерти. На определённых промежутках во время болезни, обычно один раз в 10-14 дней, составляется дополнительный эпикриз, который получил название – этапный эпикриз.
История болезни ведётся каждый день. На третий день болезни, или если больной находится в стационаре больше десяти дней или его нужно перевести к другому врачу, заполняется этапный эпикриз, в котором описывается состояние больного, назначение диагностических лечебных мероприятий. Описание может варьироваться в зависимости от того, в какой период наблюдения оно заполняется, от тяжести заболевания больного, установлен или не установлен диагноз.
Условия

- Если диагноз не поставлен, то в эпикризе обсуждают предположительный диагноз, диагностические меры для его подтверждения.
- Если диагноз уже установлен, то описывается стадия болезни, её прогноз. Описываются жалобы больного, лабораторные и инструментальные исследования.
- В дальнейшем этапный эпикриз описывает результативность лечения, дозы основных лекарств, внесение изменений в терапию. Определяется дальнейшая тактика лечения пациента.
- При тяжёлом течении болезни этот документ оформляется чаще по необходимости.
Основное
По сути дела, эпикриз обобщает пройденный этап заболевания и предполагает дальнейшие действия. Эпикриз – это возможность обмена сведениями о больном среди медучреждений. Особенно строго следят за передачей данных пациентов, у которых обнаружен туберкулёз, онкология, психические заболевания, венерические болезни, сердечно-сосудистые заболевания.
Пример
Вот как заполняется этапный эпикриз – пример написания.
20.03.11. Больной К.Д.А., 6 лет, по месту жительства был поставлен диагноз цирроз печени. Был направлен в гастроэнтерологическое отделение ОДКБ г.Москва, где диагноз не подтвердился, была выявлена трансформация воротной вены, спленомегалия. Был переведён в МСХ №2 ОДКБ для дообследования и лечения. Поступил в отделение 05.03.11. Состояние средней тяжести. Активен, печень не пальпируется, селезёнка +6 см. Ан. мочи в норме, ан. крови – Нв – 112, лейк. – 3,4, эр. – 4,2, тр. – 70, формула в норме. Бх крови — все показатели в норме. УЗГД: печень без выраженных структурных изменений, стенки портального бассейна плотные, 108х60 мм, разрастание соединительной ткани, панкреас: 16х15х18 мм, селезёнка увеличена, 124х46 мм. Трансформация воротной вены. ФГДС: в с3 и н3 пищевода определяются 4 вены: 3,3,5,6 мм синюшного цвета, напряжённые, со множественными узлами, с переходом на свод желудка. Заключение: ВРВП 4 степени. Гастродуоденит. КТ-ангиография: верхняя брыжеечная вена 8 мм, расширение внутрипечёночных жёлчных протоков до 5 и 10 мм. Диагноз подтверждён.
16.03.11г. была проведена операция «Ревизия левой ветви воротной вены. Формирование сплено-ренального анастомоза бок-в-бок. Перевязка левой гонадной вены». П/о период осложнился правосторонней нижнедолевой пневмонией. Проводилась антибактериальная, инфузионная терапия. П/о контроль (3-е п/о сутки): Ан. мочи – норма, крови: Нв – 118, лейк. – 7,6, эр. – 4,4, тр. – 160, формула в норме. Бх крови: белок – 62 г/л (норма от 60), альбумин 35 (норма от 35 г/л), билирубин 18,9 (норма до 14 мкмоль/л), АЛТ – 63 (норма до 45 МЕ/л), остальные показатели в норме.
Планируется на 9-10 день после операции снять швы, сделать ФГДС. При положительной динамике готовить на выписку.
Эпикриз (пример выше) диспансерного больного
Это был пример этапного эпикриза больного, лежащего в стационаре. Но существует ещё этапный эпикриз диспансерного больного. Этот эпикриз нужен для отслеживания результативности диспансеризации. Диспансеризация нужна для укрепления здоровья населения, повышения его работоспособности. Диспансеризации подлежат как здоровые лица: беременные женщины, дети, студенты, работники предприятий с вредными условиями труда, лица, тесно контактирующие с населением (пищевики, работники здравоохранения и т.д.), так и страдающие какими-либо заболеваниями.
Этапы диспансеризации

- Диспансеризация включает в себя 3 этапа.
- Проводят обязательные профилактические осмотры на предприятиях или диспансерные осмотры (детей, студентов) для того, чтобы оценить состояние здоровья, выявить как можно раньше какие-либо патологические процессы.
- Постоянно проводят наблюдение за людьми, взятыми на диспансерный учёт. Длительность наблюдения зависит от характера заболевания и составляет от одного месяца до конца жизни пациента.
- Анализ диспансерной работы. По окончании каждого года лечащий врач заполняет этапный эпикриз на диспансерного больного. Составляется он в двух экземплярах: один в амбулаторной карте пациента, а другой – на специальном бланке, который отдаётся в кабинет статистики для централизованной обработки данных диспансеризации, где даётся оценка её результативности.
Шаблон

Вот таким должен быть этапный эпикриз: шаблон, в котором обязательно должны присутствовать такие пункты как:
- Фамилия, имя, отчество, дата рождения, сколько полных лет, место жительства.
- Развёрнутый обоснованный диагноз.
- Жалобы больного.
- Анамнез болезни.
- Первоначальное состояние пациента.
- Лабораторные и другие исследования.
- Консультации специалистов.
- Какое лечение проводилось. Проводилась ли профилактика заболевания. Если проводились какие-либо операции, то описывается ход операции, чем обезболивали, ход развития заболевания. Как изменилось самочувствие больного, уменьшилось или увеличилось количество обострений, как изменилось число дней нетрудоспособности.
- Проводится оценивание самочувствия (улучшение, ухудшение, без изменения).
Эпикриз даётся на подпись заведующему поликлиническим отделением.
Заключение

Всем детям нужно обследоваться у врача каждый год, а в 1 год, 3, 6, 7, 10, 14, 15, 16 и 17 лет осуществляется углублённая диспансеризация. В 18 лет этапный эпикриз составляется при переводе выросшего человека из детской поликлиники во взрослую.
Таким образом, этапный эпикриз составляется на каждого человека, начиная с его рождения и является обязательным документом любого человека, в медицине он приравнивается к паспорту. По нему изучается анамнез заболеваний, с которыми пациент обращается за медицинской помощью.
Стоит сказать, что в народе эпикриз называется «карточка», именно с этим названием сталкивались все.